ما هو مرض النخالية البيضاء
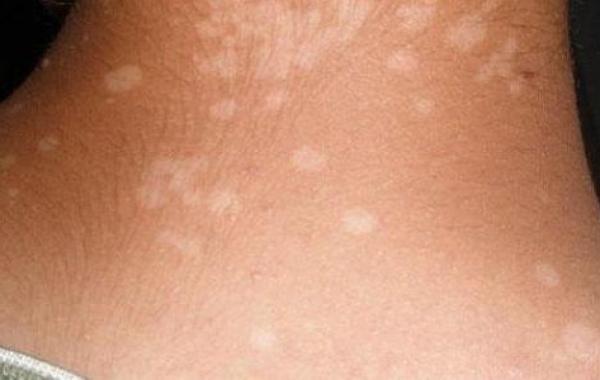
النخالية البيضاء
يُعدّ مرض النخالية البيضاء (بالإنجليزية: Pityriasis Alba) مرضاً جلدياً شائعاً، يؤثر في 5% من الأطفال في جميع أنحاء العالم، ويُعتقد أنّه شكل من أشكال التهاب الجلد التأتبي (بالإنجليزية: Atopic dermatitis)، أو ما يعرف بالإكزيما ، ويتصف بظهور بقع حمراء ذو قشور في المراحل الأولى من المرض، لتحل محل هذه البقع فيما بعد مناطق ذات لون أفتح من باقي مناطق الجلد، ومما يميز هذه البقع أنّها تميل إلى الاختفاء بعد البلوغ، إذ إنّ فقدان الصبغة المصاحب للنخالية البيضاء غير دائم، وفي الحقيقة يؤثر هذا المرض بشكلٍ رئيسي في الأطفال والمراهقين الذين تتراوح أعمارهم بين 3-16 سنة، إلا أنّه قد يصيب الأشخاص الأكبر والأصغر سناً، ويؤثر المرض في الذكور والإناث بنسب متساوية، ويُعدّ أكثر انتشاراً لدى الأشخاص ذوي البشرة الداكنة مقارنةً بالبشرة البيضاء، ويلاحظ أنّ الطفح الجلدي يظهر لدى المرضى ذوي البشرة الفاتحة بشكل أكثر وضوحاً خلال أشهر الصيف، ومما يميز البقع الجلدية أنّ شكلها قد يكون مستديراً، أو بيضاوياً، أو غير منتظم، ولونها أحمر ، أو وردي، أو ملون، وتظهر البقع عادةً على الوجه والذراعين، وتستمر في الظهور عدة أشهر، وقد تصل إلى أكثر من عام، كما يمكن أن تظهر وتختفي عدة مرات.
أسباب النخالية البيضاء
لا يعرف سبب النخالية البيضاء حتى الآن، إلا أنّه من الملاحظ أنّ المرض يظهر في كثير من الأحيان عند الأشخاص الذين يعانون من الجلد الجاف والتهاب الجلد التأتبي، كما أنّه يحدث بعد التعرّض لأشعة الشمس غالباً، وذلك لأنّ دباغة المناطق المحيطة بالجلد المصاب تجعله أكثر وضوحاً، ومن الجدير بالذكر أنّ بعض العوامل يُعتقد أنّها ذات صلة بحدوث المرض، إلا أنّ العلماء لم يتوصلوا إلى أي استنتاجات حول علاقتها بتطور النخالية البيضاء، ومن هذه العوامل الأشعة فوق البنفسجية (بالإنجليزية: Ultraviolet radiation)، والاستحمام المفرط أو غير الكافي، وانخفاض مستويات النحاس في الدم، وفطريات الملاسيزية (بالإنجليزية: Malassezia yeasts) التي تنتج أحد المركبات الذي يسبب نقص التصبغ (بالإنجليزية: Hypopigmentation)، وفي الحقيقة تعتبر النخالية البيضاء شكلاً بسيطاً من التهاب الجلد التأتبي، وهو نوع من الإكزيما الذي ينجم عن فرط نشاط الجهاز المناعي، الذي يستجيب للمهيجات، إذ يصبح الجهاز المناعي غير قادر على التمييز بين البروتينات الضارة مثل البكتيريا والفيروسات، والبروتينات السليمة فيهاجم كليهما مسبباً الالتهاب، كما أنّ الإصابة بالإكزيما تقلل من قدرة الجلد على العمل كحاجز وقائي.
مراحل النخالية البيضاء
تظهر النخالية البيضاء عادةً على شكل بقع أو لويحات رقيقة يتراوح عددها من 1-20، بينما يتراوح قطرها من 0.5-5 سم، وقد تكون هذه البقع ذات حواف محددة أو غير محددة بدقة، ولا تسبب الحكة في معظم الحالات، وفي الحقيقة تحدث معظم الآفات (بالإنجليزية: Lesions) على الوجه، وخاصةً على الخدين والذقن، إلا أنّها قد تظهر أيضاً على الرقبة، والكتفين، والجزء العلوي من الذراع، وتُعدّ غير شائعة في أماكن أخرى من الجسم، وتجدر الإشارة إلى أنّ هذه البقع تصبح جافة بشكلٍ واضح في الشتاء، عندما تكون الرطوبة أقل، ويمكن تقسيم تطور الآفات الجلدية إلى أربعة مراحل كالآتي:
- المرحلة الأولى: ظهور لويحات وردية متقشرة قليلاً، وتكون مسطحة بشكلٍ واضح.
- المرحلة الثانية: ظهور لويحات ناقصة التصبغ وذو سطح ناعم.
- المرحلة الثالثة: ظهور لطخة ناقصة التصبغ، ودون قشور، تظهر بعد حدوث الالتهاب.
- المرحلة الرابعة: الانحلال.
علاج النخالية البيضاء
إنّ مرض النخالية البيضاء لا يحتاج إلى العلاج الطبي، إذ يتسم باختفائه بشكلٍ تلقائي، إذ يعود لون البشرة إلى طبيعته بشكلٍ تدريجي دون حدوث ندب، إلا أنّه قد يستمر لبضع سنوات، وقد تظهر الأعراض وتختفي عدة مرات خلال تلك السنوات، وفي حال كانت البقع الجلدية مصحوبة بالحكة التي تسبب عدم الراحة للمريض، فإنّه يمكن الاستعانة بالعلاج الطبي، وفيما يلي بيان ذلك:
- استخدام مرطب، وتجنّب الصابون لتخفيف الجفاف.
- استخدام كريم يحتوي على الستيرويد مثل الهيدروكورتيزون (بالإنجليزية: Hydrocortisone) لفترة قصيرة، في حال ظهور بقع حمراء، أو حكة.
- تجنّب التعرّض للشمس وخاصة في فترة الصيف، واستخدام واقيات الشمس ، على أن يكون معامل الوقاية (بالإنجليزية: SPF) أكثر من 30، للحد من تصبغ الجلد المحيط بالمنطقة المصابة، حتى لا تصبح البقع أكثر وضوحاً.
- علاجات أخرى منها ما يلي:
- مثبطات الكالسينيورين الموضعية (بالإنجليزية: Calcineurin inhibitors) مثل مرهم التاكروليموس (بالإنجليزية: Tacrolimus) بتركيز 0.1٪، أو كريم البيميكروليمس (بالإنجليزية: Pimecrolimus) بتركيز 1 ٪، وبالرغم من فعالية هذه الأدوية إلا أنّ استخدامها محدود، وذلك لأنّها مرتفعة التكلفة.
- الكالسيتريول (بالإنجليزية: Calcitriol)، وهو أحد نظائر فيتامين د الموضعية.
- المداواة الكيميائية الضوئية (بالإنجليزية: Photochemotherapy) باستخدام السورالين (بالإنجليزية: Psoralen)، بالإضافة إلى الأشعة فوق البنفسجية (بالإنجليزية: Ultraviolet).
- العلاج المستهدف باستخدام ضوء الليزر .
تشخيص النخالية البيضاء
في معظم الحالات يعتمد التشخيص بشكلٍ أساسي على المظهر العام، وانتشار الآفات الجلدية لدى الأطفال أو المراهقين، ولذلك فإنّ تشخيص النخالية البيضاء يكون مباشراً، ويمكن استخدام بعض الفحوصات الأخرى مثل الضوء الأسود أو الضوء فوق البنفسجي (بالإنجليزية: Wood's lamp)، وفحص هيدروكسيد البوتاسيوم (بالإنجليزية: Potassium hydroxide)، وخزعة الجلد (بالإنجليزية: Skin biopsy)، وفي الحقيقة ينبغي التمييز بين مرض النخالية البيضاء وبين الأمراض الجلدية الأخرى مثل نقص التصبغ التالي للالتهاب (بالإنجليزية: Post-inflammatory hypopigmentation)، والالتهابات الفطرية مثل سعفة المبرقشة (بالإنجليزية: Tinea versicolor)، وسعفة الجسم (بالإنجليزية: Tinea corporis)، والبهاق (بالإنجليزية: Vitiligo)، ووحمة زائلة الصباغ (بالإنجليزية: Nevus depigmentosus)، والصدفية (بالإنجليزية: Psoriasis)، والسيلان الدهني (بالإنجليزية: Seborrhea)، ونقص التصبغ الثانوي الناجم عن الأدوية الموضعية مثل حمض الريتينويك (بالإنجليزية: Retinoic acid)، وبيروكسيد البنزويل (بالإنجليزية: Benzoyl peroxide)، والكورتيكوستيرويدات (بالإنجليزية: Corticosteroids).







